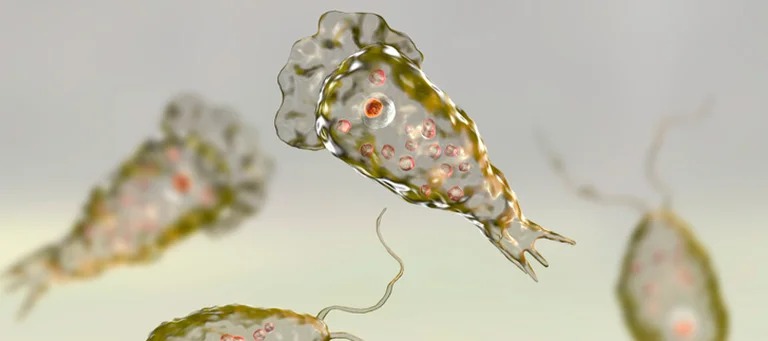
En el año 1965, se registró en Australia el primer caso de meningoencefalitis amebiana primaria (MAP). Esta enfermedad se presenta en los seres humanos y es causada por un protozoo ameboflagelado llamado Naegleria fowleri.
Luego se registró un brote con 16 casos en una piscina climatizada en República Checa. Los primeros casos en América Latina se notificaron en Argentina, Brasil, Chile, Colombia y Venezuela, y el primer caso en Estados Unidos se registró en el año 1988.
¿Qué es la ameba “comecerebros”?
Se encuentra dentro del grupo de las llamadas amebas de vida libre. Están presentes sobre todo en aguas dulces templadas, lagos, lagunas, arroyos y aguas geotermales. A pesar de que se trata de agua dulce, no son tan comunes en los ríos porque son aguas que tienen movimiento, pero sí están presentes en aguas dulces estancadas y/o en aguas de piscinas no cuidadas (estas amebas son resistentes a la acción del cloro). No sobreviven en aguas saladas y se alimentan de bacterias que se encuentran en estos lugares.
La transmisión se produce, en la mayoría de los casos, en niños o jóvenes sanos que nadan en los lugares antes mencionados. Estas amebas necesitan de líquido o humedad, y el cambio climático colabora con el aumento de la temperatura.
Se trata de un parásito que tiene tres etapas en el ciclo de vida:
· Trofozoíto: es la fase activa o ameboide.
· Flagelado: con una temperatura de 25-35 °C.
· Quiste: forma vegetativa.
En nuestro país, la zona más expuesta es la de los Esteros del Iberá (Corrientes) y otras zonas del litoral, donde el agua puede alcanzar temperaturas de hasta 40-45 °C. Dada su afinidad por las altas temperaturas, se dice que son amebas termófilas.
¿Cómo actúan estas amebas?
El parásito ingresa por la mucosa nasal en forma de trofozoíto luego de que la persona se zambulle o se sumerge con presión al agua, como ocurre durante la práctica de buceo, nado o diferentes actividades acuáticas que incluyen la inmersión de la cabeza en el agua. Se reproduce rápidamente por la acción de enzimas y productos citotóxicos.
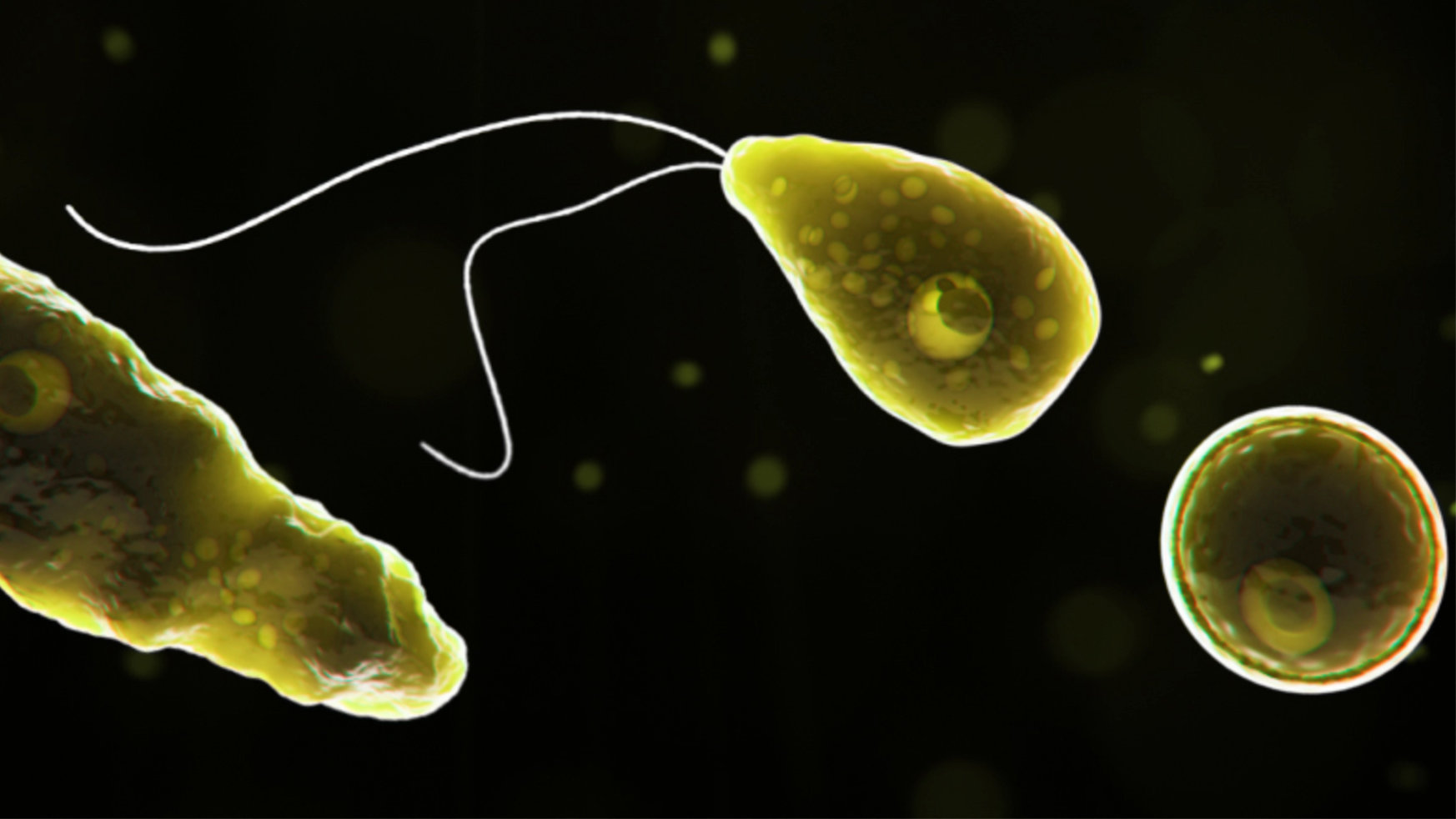
La lesión inicial se produce en el neuroepitelio. La ameba llega al epitelio olfatorio, rompe la célula olfatoria, la atraviesa y luego pasa por la lámina cribosa del hueso etmoides (más porosa en niños y adultos jóvenes). Viaja por el nervio olfatorio, llega al cerebro, toma los bulbos olfatorios, el espacio subaranoideo y, por último, compromete las meninges.
La llegada de estos microorganismos al sistema nervioso central causa, en muy poco tiempo, congestión, focos de hemorragia, fiebre intensa, escalofríos, cefalea, fotofobia (intolerancia a la luz), náuseas y vómitos, alteraciones sensoriales, parosmia (alteración en la percepción de los olores) y ageusia (falta de gusto).
El período de incubación de la enfermedad dura entre 1 día y 2 semanas desde la infección, pero el inicio de la sintomatología es brusco. La enfermedad puede ser fatal (la mortalidad se acerca al 100%), ya que progresa con mucha rapidez. Los síntomas de gravedad son el delirio, confusión, agitación, síntomas de irritación meníngea y estado de coma, que puede evolucionar hasta la muerte de la persona infectada, después de 72 horas tras la aparición de los síntomas, por paro cardiorrespiratorio y edema pulmonar.
¿Cuál es el tratamiento?
El factor clave para un tratamiento eficaz es la rapidez para hacer el diagnóstico.
Hasta el momento no existe un tratamiento curativo apropiado y las opciones terapéuticas se basan en estudios realizados in vitro o publicaciones.
Los fármacos avalados por más estudios son los siguientes:
· Anfotericina B: es el fármaco de primera elección, pero tiene múltiples efectos secundarios.
· Fluconazol: es un antifúngico que podría proporcionar algún beneficio adicional.
· Azitromicina: es un antibiótico del grupo de los macrólidos que podría inhibir el crecimiento de la ameba.
· Rifampicina: se utiliza para la supervivencia, pero presenta muchas interacciones en terapia combinada.
Prevención
· No se conocen medios para controlar los niveles del patógeno.
· Se sugiere usar pinzas nasales y evitar las salpicaduras.
· Educación de los profesionales de la zona.
· Ante la presencia de casos sospechosos, acelerar el diagnóstico y el tratamiento.
Dra. Stella Maris Cuevas MN: 81701Médica otorrinolaringóloga – Experta en olfato – Alergista Expresidenta de la Asociación de Otorrinolaringología de la Ciudad de Buenos Aires (AOCBA)
INFOBAE


